U tủy sống là bệnh lý tiến triển chậm, nếu không phát hiện và phẫu thuật sớm có thể gây liệt tứ chi, liệt hô hấp, ảnh hưởng đến chất lượng vận động và cuộc sống của người bệnh.
Tuy nhiên, với sự hỗ trợ của kính vi phẫu và trang thiết bị hiện đại, vừa qua, Bệnh viện Bãi Cháy đã phẫu thuật thành công cho bệnh nhân có khối u tủy sống kích thước lớn.
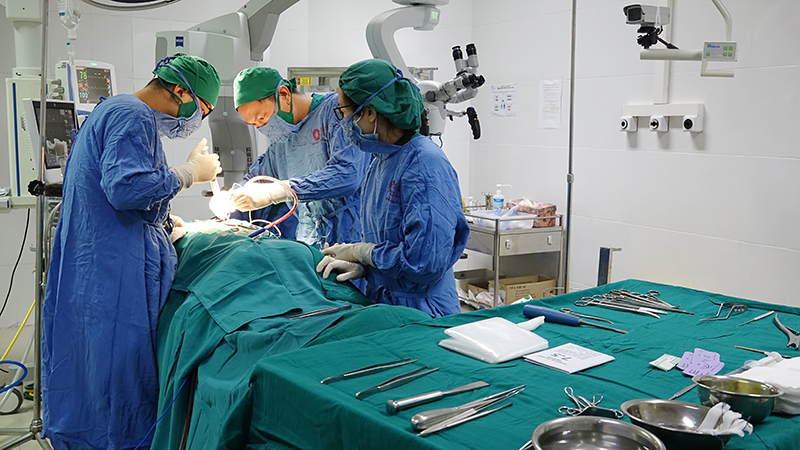
Toàn cảnh phẫu thuật u tủy sống tại Bệnh viện Bãi Cháy.
Bệnh nhân Đỗ Văn T. (77 t.uổi, trú tại huyện Sơn Động, tỉnh Bắc Giang) bị đau lưng nhiều lan xuống hai chân, tê bì cảm giác chân, đi lại khó khăn đã hai tuần nay. Đến khám tại Bệnh viện Bãi Cháy, bệnh nhân được bác sĩ thăm khám lâm sàng và cận lâm sàng. Kết quả chụp Cộng hưởng từ (MRI) cho thấy khối u tủy sống D4, D5 kích thước lớn 20×20mm chèn ép lên ống tủy gây hẹp ống sống. Bệnh nhân được chỉ định phẫu thuật vi phẫu lấy khối u, giải phóng chèn ép lên ống tủy.
“Phẫu thuật u tủy sống, u tủy cổ là thách thức đối với các phẫu thuật viên do vùng cột sống có cấu trúc giải phẫu phức tạp, khối u chèn ép, dính vào các dây thần kinh, nguy cơ liệt sau mổ rất cao. Kỹ thuật vi phẫu u tủy sống được thực hiện dưới sự hỗ trợ của máy hiển vi phẫu thuật phóng đại sẽ giúp phẫu thuật viên dễ dàng bóc tách, bộc lộ khối u, tránh sang chấn, tổn thương tủy trong quá trình phẫu thuật, mang lại tỷ lệ thành công cao cho phẫu thuật u tủy sống” – Bác sĩ Nội trú Khúc Văn Trung – Đơn nguyên Ngoại, thần kinh, lồng ngực, sọ não, Khoa chấn thương chỉnh hình, Bệnh viện Bãi Cháy cho biết.
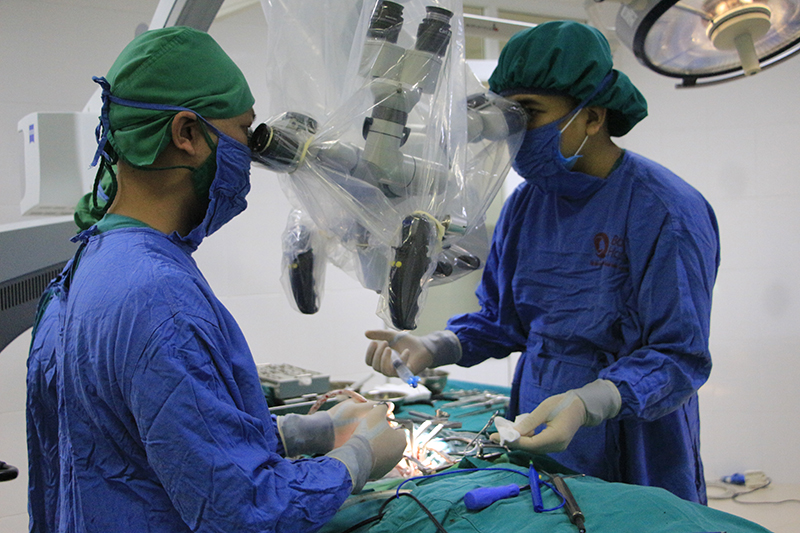
Sử dụng kính vi phẫu phẫu thuật u tủy sống tại Bệnh viện Bãi Cháy.
Ca phẫu thuật diễn ra thành công sau 2h đồng hồ. Các bác sĩ đã lấy toàn bộ khối u, bảo vệ an toàn cấu trúc tủy sống và rễ thần kinh.
Ngày thứ 3 sau mổ, hai chân người bệnh bớt tê bì, cơ lực cải thiện rõ rệt và tiếp tục liệu trình tập phục hồi chức năng để vận động trở lại bình thường.

Bệnh nhân hồi phục cơ lực tốt sau phẫu thuật.
U tủy là những khối u nằm trong ống sống chèn ép vào trong ống sống. U tủy sống có thể xuất hiện ở bất cứ vị trí nào của ống sống (tủy sống, rễ thần kinh, cột sống cổ, cột sống thắt lưng, cột sống ngực…). U tủy cổ chiếm tỷ lệ thấp ( 60%). U tủy cổ và u tủy ngực thường để lại những biến chứng nặng nề.
U tủy sống có triệu chứng khởi phát khá kín đáo và tiến triển chậm với những biểu hiện triệu chứng dễ nhầm lẫn với những bệnh thoái hóa thường gặp như đau mỏi cổ, cánh tay, tê bì chân tay… Khi khối u phát triển đủ lớn gây rối loạn chức năng thần kinh như: rối loạn cảm giác, rối loạn vận động, rối loạn cơ tròn (gây tiêu, tiểu khó, táo bón), co cứng cơ, teo cơ, liệt tứ chi, rối loạn hô hấp… do khối u phát triển chèn ép lên ống sống.
Thời gian qua, Bệnh viện Bãi Cháy đã phẫu thuật thành công nhiều ca bệnh u não, u tủy sống, u tủy cổ phức tạp giúp cải thiện chất lượng cuộc sống, kéo dài sự sống cho người bệnh.
Các bác sĩ Bệnh viện Bãi Cháy cũng khuyến cáo, ngay khi xuất hiện các triệu chứng trên, người bệnh cần đến cơ sở y tế có trang thiết bị chẩn đoán hiện đại và đội ngũ bác sĩ chuyên khoa để khám, phát hiện sớm bệnh, phẫu thuật kịp thời để tránh các biến chứng nặng nề ảnh hưởng đến chất lượng cuộc sống.
Chủ quan không đi khám, túi mật “hóa đá” vì chứa đầy sỏi
Bệnh nhân đau vùng bụng trên rốn, dưới sườn bên phải đã nhiều năm nay nhưng lại chủ quan cho rằng mình chỉ bị đau bao tử.

Túi mật được cắt bỏ bên trong chứa đầy sỏi (Ảnh: BVCC).
Bệnh nhân H.T.G. (nữ, sinh năm 1968), nhập viện trong tình trạng đau bụng âm ỉ vùng dưới sườn phải liên tục và nôn ói nhiều lần.
Bệnh nhân được chụp cộng hưởng từ tầng bụng (MRI) ghi nhận túi mật có thành dày, có sỏi lấp đầy lòng túi mật và có nhiều sỏi nằm trong ống mật chủ (đường mật).
Được biết, bệnh nhân đau vùng bụng trên rốn, dưới sườn bên phải đã nhiều năm nay nhưng lại chủ quan cho rằng mình chỉ bị đau bao tử, nên đã tự ý mua thuốc uống để điều trị.
Cho đến 4 tháng trước, bệnh nhân bị đau nhiều hơn nên đi khám và điều trị ở một cơ sở y tế tư nhân. Tại đây, bệnh nhân được chẩn đoán sỏi túi mật và được chỉ định cắt bỏ túi mật. Tuy nhiên, cuộc phẫu thuật thất bại, túi mật của bệnh nhân vẫn còn nguyên trong ổ bụng.
Khi tiếp nhận trường hợp này, Bác sĩ Mai Hóa, Trưởng Khoa Ngoại Tổng quát cho biết: Ngay từ lúc đầu tiếp nhận, ghi nhận bệnh nhân có tình trạng n.hiễm t.rùng từ đường mật (do tắc nghẽn từ ống mật chủ), bệnh nhân được điều trị kháng sinh, kháng viêm, giảm đau từ sớm. Bệnh nhân được lên kế hoạch can thiệp mau chóng để lấy sỏi từ ống mật chủ.
Thông qua việc tiếp cận ống mật chủ từ nội soi đường tiêu hóa trên (ERCP), các bác sĩ giải quyết nhanh tình trạng n.hiễm t.rùng và ứ mật do sỏi nằm trên đường mật chính. Sau can thiệp ERCP lấy sỏi, bệnh nhân đáp ứng tốt, tình trạng n.hiễm t.rùng và đau bụng giảm dần.
Các bác sĩ tiếp tục tiến hành can thiệp thì 2, phẫu thuật nội soi cắt túi mật để điều trị dứt điểm cho bệnh nhân.

Những viên sỏi đồng đều sau khi được lấy ra ngoài của bệnh nhân (Ảnh: BVCC).
Ca phẫu thuật được tiên lượng khó khăn từ đầu do bệnh nhân đã có sỏi túi mật từ lâu không được điều trị, có nhiều đợt viêm tái đi tái lại, gây ra tình trạng viêm mạn tính gây dính và mất cấu trúc giải phẫu vốn có. Ngoài ra, bệnh nhân đã từng phẫu thuật vùng bụng trước đó, làm tăng độ khó cho việc bóc tách bộc lộ phẫu trường cho phẫu thuật nội soi.
Trong quá trình phẫu thuật, ghi nhận trong ổ bụng viêm dính nhiều cơ quan, quá trình bóc tách túi mật tương đối khó khăn so với thông thường. Trong gần 1 tiếng đồng hồ, các bác sĩ đã cắt bỏ hoàn toàn túi mật cho bệnh nhân.
Túi mật sau khi được đưa ra khỏi ổ bụng, thám sát thấy thành túi sượng cứng, mất đàn hồi, lòng lắp đầy những viên sỏi nhỏ làm mất khả năng co bóp và chức năng của túi mật. Đồng thời, với lượng sỏi nhiều sẽ làm tăng tỷ lệ rớt sỏi vào đường mật chính gây n.hiễm t.rùng, ứ mật vào m.áu.
Hiện tại, bệnh nhân tỉnh táo, tiếp xúc tốt và đang được nằm tại Khoa Ngoại Tổng quát để theo dõi sau phẫu thuật.
